Maladie chronique de plus en plus fréquente, le diabète de type 2 (DT2) est caractérisée par une élévation du taux de sucre dans le sang, aussi appelée hyperglycémie. Il concerne 92% des patients diabétiques, soit environ 3,6 millions de français, et touche généralement des personnes de plus de 40 ans.
Grâce à une recherche médicale active depuis de nombreuses années, des avancées scientifiques permettent de mieux comprendre cette pathologie, et de développer des traitements au bénéfice des patients. Où en est la recherche médicale et scientifique autour du diabète de type 2 ?
Découvrez ci-dessous le témoignage du Pr. Fabrizio Andreelli, qui contribue aux travaux de recherche du service de Diabétologie-Métabolismes de l’Hôpital de la Pitié-Salpêtrière, et de l’unité Nutriomics (INSERM / IHU ICAN).

Quel rôle du microbiote intestinal dans le DT2 ?
Le microbiote intestinal est l’ensemble des micro-organismes (dont des bactéries) présents dans les intestins. Nos équipes de recherche s’intéressent au lien entre le microbiote et le diabète de type 2.
Elles ont remarqué que les populations en surpoids présentent un déséquilibre dans la composition de ces bactéries intestinales et un appauvrissement de la diversité (variété) de la flore intestinale. Ce phénomène s’intensifie pour les patients en surpoids atteints de DT2, qui présentent davantage d’altérations dans la diversité de leur flore.
Un microbiote intestinal appauvri peut-il favoriser l’obésité et le diabète de type 2 ?
Au sein de notre laboratoire, nos équipes de recherche contribuent donc à analyser ces espèces bactériennes afin de mieux les connaître et afin de rétablir une flore équilibrée chez nos patients, dans le but de limiter leur prise de poids et d’améliorer leur taux de glycémie (taux de sucre dans le sang), en cas de diabète de type 2.
Quel impact de la chirurgie bariatrique dans le DT2 ?
La recherche a permis de prouver que la perte de poids améliore le diabète de type 2. En effet, l’activité physique et l’alimentation équilibrée font partie des mesures hygiéno-diététiques qui permettent de traiter le DT2 en première intention, avant les traitements médicamenteux par voie orale ou par injections.
Dans certaines populations, la chirurgie bariatrique qui vise à perdre du poids (pose d’un anneau gastrique ou chirurgie plus complexe qui crée un court-circuit intestinal) permet de normaliser le taux de glycémie du patient en post-opératoire, et même dans certains cas de faire disparaitre le diabète de type 2. Ce phénomène a pu être observé rapidement après l’intervention (jours ou semaines), bien avant que le patient ne commence à perdre du poids.
Quel(s) mécanisme(s) améliore(nt) la glycémie après une chirurgie bariatrique, avant toute perte de poids significative ? Est-ce l’opération en elle-même qui permet d’induire de nouveaux signaux, afin de réveiller les cellules qui secrètent l’insuline dans le pancréas ?
Au sein de notre laboratoire, ces questions ont été abordées à l’aide d’un modèle de souris, en recréant le même contexte que chez les patients humains. Chez la souris et chez l’humain, il a donc été démontré que la chirurgie bariatrique peut réveiller le pancréas endocrine, c’est-à-dire la partie du pancréas qui sécrète l’insuline, hormone capitale pour contrôler le taux de sucre dans le sang (glycémie). Ainsi, chez l’homme comme chez le rongeur opéré, on observe une hausse de la sécrétion d’insuline permettant l’amélioration des glycémies, voire la disparition, du diabète de type 2.
L’analyse des mécanismes impliqués dans l’amélioration du diabète après la chirurgie bariatrique a permis de révéler l’implication de la cellule bêta du pancréas (pancréas endocrine), qui va retrouver une fonctionnalité optimale ce qui la rend de nouveau capable de sécréter l’insuline selon les besoins de l’organisme afin de réguler la glycémie dans le sang.
Nos équipes travaillement maintenant à identifier les substances qui pourraient partir de l’intestin opéré et qui ciblent le pancréas endocrine, permettant ainsi sur la base de la communication entre ces deux organes d’expliquer comment l’intestin opéré améliore la fonctionnalité du pancréas. L’identification de ces substances pourrait amener à la création de nouveaux médicaments ou de solutions nutritionnelles afin d’équilibrer les glycémies des patients atteints de diabète de type 2 sans chirurgie bariatrique.

Quel impact du DT2 sur le système intestinal ?
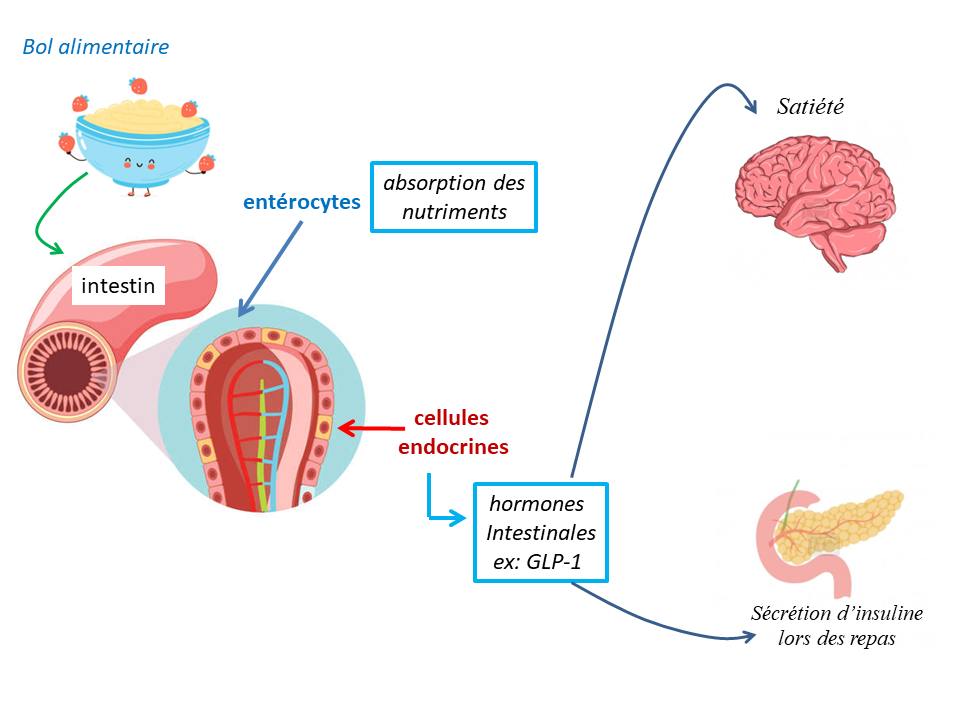
Chez les patients atteints de diabète de type 2 et en surpoids, le fonctionnement hormonal du système intestinal est altéré. En effet, l’intestin a d’autres fonctions que la seule absorption des aliments. Certaines cellules intestinales sont spécialisées en des sécrétions d’hormones essentiellement sécrétées lors des repas. Ces hormones ont une double fonction : atteindre le pancréas afin de sécréter plus d’insuline pour équilibrer la glycémie lors des repas ; et induire la satiété. La fabrication de ces hormones appelées hormones incrétines est défectueuse en cas d’obésité et de diabète de type 2, ce qui empêche le pancréas endocrine de libérer plus d’insuline et réduit également le message de satiété envoyé au cerveau.
Le fonctionnement classique du système intestinal
- Le microbiote (bactéries intestinales), au contact des aliments, va interagir avec l’intestin qui va libérer des hormones intestinales, ou hormones incrétines (comme le GLP-1), qui vont circuler dans le sang et avertir l’organisme que le repas est en train d’arriver.
- À la réception de ces hormones, d’une part le pancréas va secréter plus d’insuline, et d’autre part le cerveau est informé que la satiété doit se préparer.
Comment améliorer la sécrétion des hormones incrétines manquantes pour augmenter la sécrétion l’insuline nécessaire au contrôle des glycémies ?
L’identification d’une des hormones incrétines, appelée le GLP-1, a récemment permis aux équipes de recherche de développer un médicament pour traiter le diabète de type 2. Ce traitement se présente sous la forme d’un stylo prérempli de GLP-1, permettant une injection hebdomadaire sous-cutanée. Il va permettre de redonner à l’organisme cette hormone importante, qui n’est plus ou mal fabriquée par l’intestin.
Ce médicament est disponible pour les patients atteints de DT2, et est de plus en plus recommandé lorsque les modifications du mode de vie ne suffisent pas (activité physique, alimentation…).
Une nouvelle génération de médicaments devrait être disponible en 2023-2024, avec des stylos comprenant 2, voire 3 hormones intestinales différentes, afin de renforcer les effets sur la satiété et sur la sécrétion du pancréas endocrine.
« C’est un énorme espoir pour tous les patients. Cela permettra ainsi d’éviter que le diabète soit déséquilibré, de réduire les risques de complications, et de permettre une meilleure santé. » témoigne Pr. Fabrizio Andreelli, Service de diabétologie de l’Hôpital de la Pitié-Salpêtrière.







