L’insuffisance cardiaque est une maladie chronique fréquente et grave qui concerne plus d’1.5 millions de personnes en France. Chaque année :
- 120 000 nouveaux cas sont diagnostiqués
- 165 000 hospitalisations sont liées à des décompensations cardiaques
- 70 000 personnes décèdent de cette maladie
50 % des patients seront réhospitalisés 6 mois après leur sortie de l’hôpital pour une décompensation cardiaque. Il est nécessaire de mettre en place un parcours de soin performant, impliquant le patient et les professionnels de santé médicaux et paramédicaux en ville comme à l’hôpital. Le but est d’améliorer le suivi du patient après l’hospitalisation de détecter et prendre en charge précocement les décompensations cardiaques pour diminuer les rechutes et le nombre de retour à l’hôpital dans des conditions d’urgence. Quel traitement de l’insuffisance cardiaque existe aujourd’hui ?
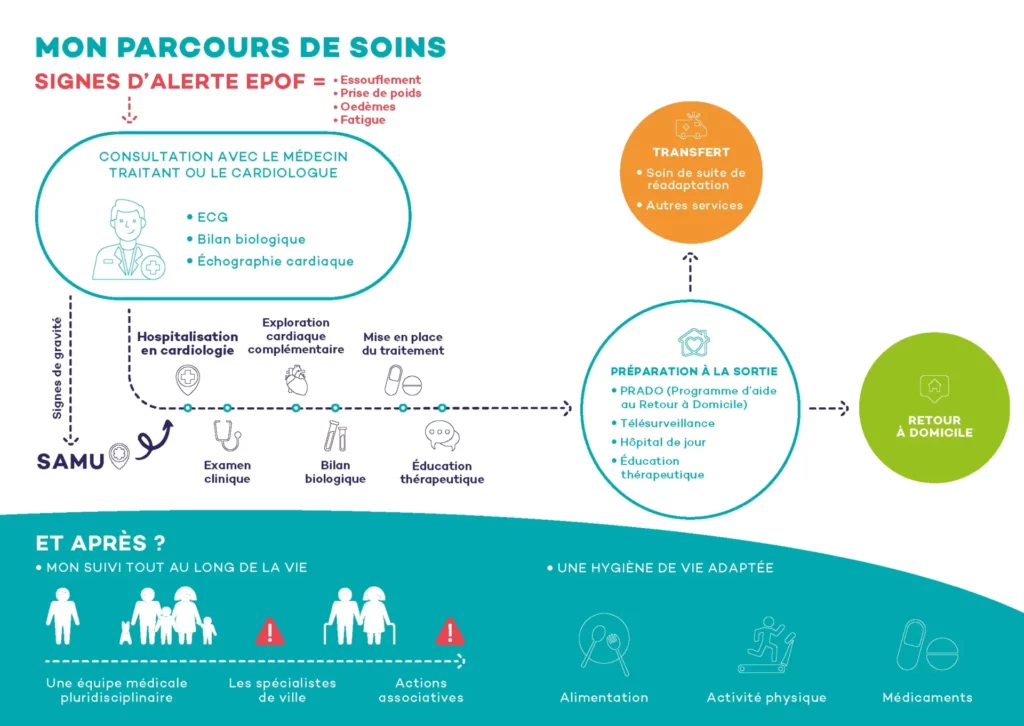
Parcours de soin et traitement de l’insuffisance cardiaque
1- Le diagnostic
L’insuffisance cardiaque (IC) survient lorsque le cœur a des difficultés à pomper suffisamment de sang pour oxygéner tous les organes. Elle peut être la conséquence d’un infarctus du myocarde, d’une hypertension artérielle, de troubles du rythme (fibrillation atriale) ou encore de maladie du muscle cardiaque (cardiomyopathies) souvent d’origine génétique.
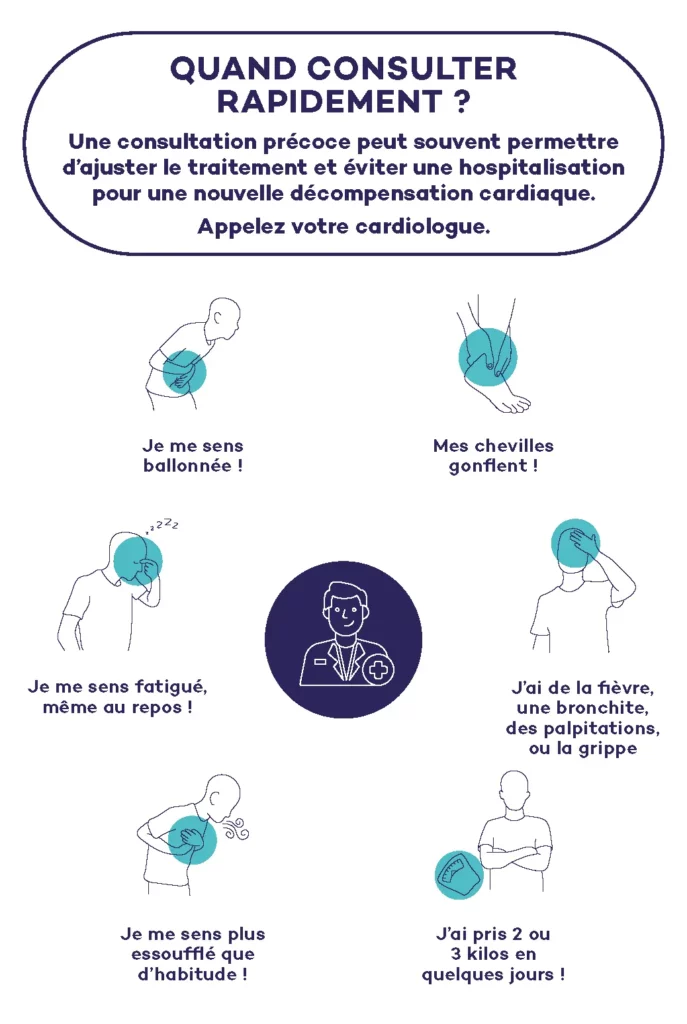
Les principaux symptômes sont la survenue d’un essoufflement anormal à l’effort, une prise de poids, des œdèmes ou encore d’une fatigue inexpliquée. En présence de ces symptômes, une consultation médicale est nécessaire afin de poser un diagnostic qui repose sur le dosage des peptides natriurétiques et l’échocardiographie et débuter un traitement.
Celle-ci se fait la plupart du temps chez le médecin généraliste ou chez le cardiologue mais, si des signes de gravité existent, le diagnostic sera fait aux urgences. Une prise en charge précoce permet de ralentir l’évolution de la maladie et pourrait éviter la survenue de décompensation cardiaque grave.
2- L’évaluation initiale
Plusieurs examens sont effectués pour évaluer la sévérité de l’Insuffisance Cardiaque (IC), rechercher sa cause et d’éventuelles pathologies associées :
- Examen clinique,
- Examen complémentaire de type échographie cardiaque, radio de thorax, prise de sang pour bilan biologique et dosage des bio marqueurs cardiaques (NtproBNP),
- Recherche de comorbidités.
Les différents résultats vont permettre d’orienter le traitement et de préciser les modalités de suivi du patient.
Cette phase va également permettre de déterminer avec le patient :
- Le retentissement de l’IC sur les activités de sa vie quotidienne,
- Les problèmes posés par les comorbidités associées,
- Ses attentes, ses motivations au changement,
- Sa capacité à moduler son mode de vie,
- Les éventuels freins à une prise en charge efficace (psychologiques et sociaux),
- Pour les patients âgés (>75ans) : une évaluation complémentaire de leurs fonctions cognitives, de leur autonomie et de leur état nutritionnel peut être nécessaire.
3- Traitement de l’insuffisance cardiaque, suivi et éducation thérapeutique
Les traitements ont pour objectif de prévenir les épisodes de décompensation, de réduire le nombre et la durée des hospitalisations, et de ralentir la progression de la maladie en réduisant le risque de mortalité. Un autre objectif de la prise en charge est d’améliorer la qualité de vie des patients en soulageant leurs symptômes (essoufflement, fatigue, œdèmes, etc.) afin de leur permettre de mieux vivre au quotidien.
La prise en charge de l’IC est donc globale et le traitement comprend toujours :
- Un traitement non pharmacologique : nouvelles habitudes alimentaires (régime hyposodé) et la pratique d’une activité physique régulière,
- Un traitement pharmacologique,
- Et, dans certains cas, un dispositif électrique : Pacemaker bi-ventriculaire, défibrillateur implantable…

Les médecins de l’institut de cardiologie de la Pitié-Salpêtrière et de l’ICAN ont mis en place depuis 2006, avec les infirmières et les diététiciennes du service, un programme d’Education thérapeutique (ETP) dans l’insuffisance cardiaque. Il s’inscrit à part entière dans le parcours de soins du patient.
Proposé au patient peu après le diagnostic, le programme comporte plusieurs ateliers collectifs (programme 10/326 accrédité par l’ARS). Il permet d’améliorer le suivi des malades : l’éducation thérapeutique a pour but d’aider le patient (et son entourage) à acquérir des compétences lui permettant de gérer sa maladie, de l’apprivoiser et de prévenir les complications évitables.
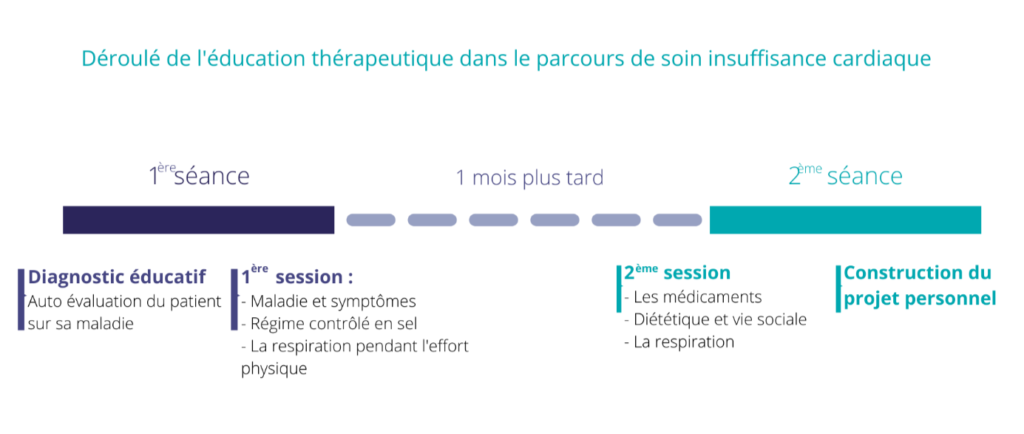
Le service de cardiologie et l’IHU ICAN ont mis en place 6 ateliers, d’une durée de 1 heure chacun, permettant d’aborder différentes thématiques essentielles : la maladie et ses symptômes, la nutrition et la pratique d’une activité physique. En pratique, le patient vient 2 journées en ambulatoire à 1 mois d’intervalle.
- Le 1er jour : un diagnostic éducatif est fait par l’équipe avec le patient afin de connaitre son niveau de connaissance sur sa maladie mais aussi ses attentes face au programme qui lui est proposé en ETP. Une fois cet autotest effectué, une équipe médicale pluridisciplinaire propose et organise avec le patient un programme d’éducation thérapeutique selon la nature de ses compétences, en fonction du stade et de l’évolution de sa maladie. La journée se poursuit pour le patient avec la participation à 3 ateliers : sur la pathologie (ses symptômes et les signes devant l’amener à consulter quand ils surviennent), sur le régime contrôlé en sel et sur la respiration pendant l’effort physique afin de pratiquer une activité physique régulière de façon confortable.
- 1 mois plus tard : une deuxième journée d’éducation thérapeutique est prévue avec le patient afin de compléter et de terminer ce programme en participant aux derniers ateliers qui concernent les médicaments, le régime diététique et sa compatibilité avec la vie sociale, ainsi qu’un approfondissement de la gestion du souffle à l’effort. Cette deuxième journée est l’occasion de développer avec l’équipe d’éducation thérapeutique un projet personnel pour le patient.
Ce programme est enrichi au fil des années pour s’adapter aux nouvelles pratiques médicales et paramédicales et aux comportements des patients. L’intégration d’outils digitaux dès l’hospitalisation est en cours d’évaluation, pour sensibiliser plus de patients aux risques liés à leur maladie et aux solutions pour mieux appréhender l’IC.
- Le 1er jour : un diagnostic éducatif est fait par l’équipe avec le patient afin de connaitre son niveau de connaissance sur sa maladie mais aussi ses attentes face au programme qui lui est proposé en ETP. Une fois cet autotest effectué, une équipe médicale pluridisciplinaire propose et organise avec le patient un programme d’éducation thérapeutique selon la nature de ses compétences, en fonction du stade et de l’évolution de sa maladie. La journée se poursuit pour le patient avec la participation à 3 ateliers : sur la pathologie (ses symptômes et les signes devant l’amener à consulter quand ils surviennent), sur le régime contrôlé en sel et sur la respiration pendant l’effort physique afin de pratiquer une activité physique régulière de façon confortable.
- 1 mois plus tard : une deuxième journée d’éducation thérapeutique est prévue avec le patient afin de compléter et de terminer ce programme en participant aux derniers ateliers qui concernent les médicaments, le régime diététique et sa compatibilité avec la vie sociale, ainsi qu’un approfondissement de la gestion du souffle à l’effort. Cette deuxième journée est l’occasion de développer avec l’équipe d’éducation thérapeutique un projet personnel pour le patient.
Ce programme est enrichi au fil des années pour s’adapter aux nouvelles pratiques médicales et paramédicales et aux comportements des patients. L’intégration d’outils digitaux dès l’hospitalisation est en cours d’évaluation, pour sensibiliser plus de patients aux risques liés à leur maladie et aux solutions pour mieux appréhender l’IC.

4- Le retour à domicile : une étape clé dans l’évolution de la maladie
En cas d’hospitalisation, le parcours de soin doit permettre de préparer la sortie du patient de l’hôpital pour assurer la continuité de la prise en charge en ville dans les meilleures conditions, surtout en cas de découverte de la maladie. La majorité des patients qui rentrent à domicile après une hospitalisation se sentent souvent livrés à eux-mêmes, insuffisamment informés sur leur maladie et sur la conduite à tenir en cas de nouvelle aggravation.
À l’heure actuelle, un compte rendu d’hospitalisation est remis au patient à sa sortie d’hospitalisation et est communiqué à ses médecins référents. Pour des questions pratiques (disponibilité, délai d’attente, incompréhension), la majorité des patients atteints d’IC ne peuvent voir leur généraliste ou leur cardiologue que 6 semaines environ après la sortie. Ce délai rend difficile la surveillance post-hospitalisation et l’optimisation des traitements médicamenteux dont les posologies doivent être augmentées progressivement.
Pour améliorer le suivi des patients après la sortie de l’hôpital, des programmes de suivi à distance ont été mis en place par l’assurance maladie.
- Programme d’aide au retour à domicile (PRADO) : plusieurs visites à domicile d’une infirmière dès le retour au domicile pour suivi et éducation thérapeutique ainsi que l’organisation des rendez-vous avec le médecin traitant et le cardiologue sont gérés par du personnel dédié en amont de la sortie du patient et un carnet de suivi lui est remis.
- Une autre option de suivi à distance qui peut être complémentaire du PRADO est la télésurveillance de l’insuffisance cardiaque développée dans le cadre du programme ETAPES (Expérimentation de télémédecine pour l’amélioration des parcours en santé). Grâce à une tablette et une balance connectée qui lui sont livrée à son domicile, le patient transmet ses symptômes et son poids à une plateforme qui filtre les alertes et retransmet les alertes pertinentes au centre télé surveillant (en l’occurrence le service de cardiologie de la Pitié-Salpêtrière). Ce télé-suivi, qui existait déjà pour les patients appareillés de défibrillateurs ou de pacemaker, permet de mieux suivre les patients et de traiter les symptômes dès leur apparition en adaptant le traitement précocement quand cela est nécessaire afin de diminuer le nombre de ré hospitalisations et de passage aux urgences. Après une phase d’expérimentation, le projet de loi de financement de la sécurité sociale a fait rentrer la télésurveillance dans le droit commun.
Ces nouvelles techniques de télésurveillance et l’importance de la possibilité consultations précoces pour mieux suivre le patient insuffisant cardiaque et optimiser ses traitements ont renforcé la nécessité de travail en équipe. Dans le service de cardiologie de la Pitié Salpêtrière, les infirmières (dont certaines en protocole de coopération) gèrent au quotidien les alertes du service de télésurveillance en collaboration avec les médecins référents des patients. L’infirmière sous protocole de coopération effectue également des consultations de titration du traitement de l’insuffisance cardiaque permettant ainsi de revoir le patient plus régulièrement.
Le parcours de soin du patient insuffisant cardiaque a donc évolué ces dernières années. Il s’est enrichi en essayant toujours de laisser le patient au centre de sa prise en charge. Au sein de ce parcours, la communication entre les différents professionnels qui le prennent en charge est primordiale et doit cependant sans cesse être améliorée pour gagner en fluidité. Les nouveaux outils connectés pourront sans doute y contribuer.








